A colonoscopia é solicitada na suspeita de doenças do reto, cólon e íleo terminal. Solicitado também, para a prevenção do Câncer Colorretal. Permite a biópsia de alterações e a retirada dos pólipos. A maioria dos cânceres de intestino surge dos pólipos (adenoma ou serrilhado) que crescem no intestino e evoluem para o câncer. A lenta evolução dos pólipos, na maioria dos pacientes, permite que a colonoscopia os retire, evitando assim, o aparecimento do câncer e a possibilidade de morte. A colonoscopia encontra pólipos em até 30% das pessoas com 45 anos ou mais.
Aqui você tem, para o particular, o melhor valor da “colonoscopia em Belo Horizonte”! Telefones (31) 2510-3311 / 2510-3355. Avenida dos Andradas 3323, 8º andar, esquina com Avenida do Contorno 2505. Bairro Santa Efigênia. Belo Horizonte. MG.
WhatsApp: EndoColono-(31)98299-1128 WhatsApp:Dr.Derival-(31)99217-3218
PREPARO PARA A COLONOSCOPIA! Explicando o preparo! ➡
O que é a colonoscopia?
Como a colonoscopia é realizada?
Qual é o equipamento utilizado na colonoscopia?
Quais são as indicações da colonoscopia?
Quais são os grupos de risco para o câncer colorretal?
O que é colonoscopia de rastreamento para prevenção do câncer colorretal?
Quais são as contraindicações da colonoscopia?
Quais exames são necessários para a colonoscopia?
Como agir com as medicações de uso crônico para a colonoscopia?
É necessária a internação hospitalar para a colonoscopia?
Vou sentir dor durante a colonoscopia?
Posso ir desacompanhado realizar a colonoscopia?
Colonoscopia – diagnóstico e tratamento!
—1- Biópsia;
—2- Estudo colonoscópico dos pólipos;
—3- Tratamento dos Pólipos;
—4- Hemorragia Digestiva Baixa
A colonoscopia é perigosa?
A colonoscopia é segura no idoso?
Quais são as complicações da colonoscopia?
Quando parar com a colonoscopia de prevenção?
Quais são as recomendações para casos especiais?
Quais são as orientações após a colonoscopia?
O que posso sentir após a colonoscopia?
Qual é o preparo necessário para fazer a colonoscopia?
A colonoscopia consiste na introdução, pelo ânus, de um tubo flexível que permite a visão direta do interior do reto, do cólon e do íleo terminal, com imagem ampliada e de alta definição. É um meio seguro e fácil para o diagnóstico e, eventualmente, tratamento das doenças do reto, do cólon e do íleo terminal. É realizada em Clínicas Especializadas ou no Setor de Endoscopia Hospitalar, com um mínimo de desconforto para o paciente pela administração de medicações analgésicas e sedativas através da veia durante exame. Antes do exame o intestino grosso deve ser limpo para que nenhum resíduo fecal fique no seu interior (PREPARO DO CÓLON).
|
|
Colonoscopia de alta qualidade requer compreensão e domínio das habilidades cognitivas e técnicas do examinador. Indicadores de qualidade antes, durante e depois da colonoscopia:
# Antes do exame – Agendamento oportuno, preparação adequada do paciente, avaliação do risco de sangramento e avaliação da sedação apropriada.
# Durante o exame – Visualização cuidadosa de toda a mucosa intestinal. Cálculo das taxas de intubação cecal, tempo de retirada do aparelho e taxas de detecção de adenoma são marcadores de qualidade.
# Após o exame – Documentação imediata, completa e precisa (tanto escrita quanto fotográfica) da qualidade da preparação, dos achados e amostras de tecido tomadas durante a colonoscopia.
Como a colonoscopia é realizada?
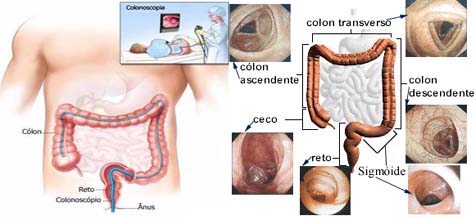 O exame completo do cólon é realizado durante a retirada do aparelho (colonoscópio), mas para chegar no ceco ou íleo terminal, algumas manobras são necessárias. Com o paciente deitado sobre o ombro esquerdo, a região perianal e anal é examinada, segue-se o toque retal para relaxar o canal anal e afastar lesões estenosantes que podem impedir o início do exame. A ponta do colonoscópio lubrificada é delicadamente introduzida no canal anal. O reto é visualizado e ultrapassado geralmente sem dificuldade. O sigmóide pode apresentar certa dificuldade na transição retossigmoidiana e quando forma alça em “N” ou em “α”, mas com algumas manobras (tração e rotação para a direita ou esquerda), compressão do abdome pelo auxiliar e mudança para o decúbito dorsal (“barriga para cima”) frequentemente consegue-se prosseguir com o exame. O cólon descendente normalmente é examinado facilmente e identificado pelo aspecto tubular com menos angulações. O ângulo esplênico é ultrapassado mantendo-se o aparelho retificado e rodando-o para a esquerda. O cólon transverso (aspecto triangular) normalmente é vencido com facilidade. O ângulo hepático é usualmente vencido pela angulação aguda da ponta do colonoscópio juntamente com certa tração e rotação para direita alcançando o cólon ascendente e chegando por fim ao ceco (fundo cego, orifício apendicular e válvula ileocecal). A identificação do ceco é que assegura um exame completo e sempre se deve tentar visualizar o íleo terminal pela transposição da válvula ileocecal.
O exame completo do cólon é realizado durante a retirada do aparelho (colonoscópio), mas para chegar no ceco ou íleo terminal, algumas manobras são necessárias. Com o paciente deitado sobre o ombro esquerdo, a região perianal e anal é examinada, segue-se o toque retal para relaxar o canal anal e afastar lesões estenosantes que podem impedir o início do exame. A ponta do colonoscópio lubrificada é delicadamente introduzida no canal anal. O reto é visualizado e ultrapassado geralmente sem dificuldade. O sigmóide pode apresentar certa dificuldade na transição retossigmoidiana e quando forma alça em “N” ou em “α”, mas com algumas manobras (tração e rotação para a direita ou esquerda), compressão do abdome pelo auxiliar e mudança para o decúbito dorsal (“barriga para cima”) frequentemente consegue-se prosseguir com o exame. O cólon descendente normalmente é examinado facilmente e identificado pelo aspecto tubular com menos angulações. O ângulo esplênico é ultrapassado mantendo-se o aparelho retificado e rodando-o para a esquerda. O cólon transverso (aspecto triangular) normalmente é vencido com facilidade. O ângulo hepático é usualmente vencido pela angulação aguda da ponta do colonoscópio juntamente com certa tração e rotação para direita alcançando o cólon ascendente e chegando por fim ao ceco (fundo cego, orifício apendicular e válvula ileocecal). A identificação do ceco é que assegura um exame completo e sempre se deve tentar visualizar o íleo terminal pela transposição da válvula ileocecal.
|
|
a a a
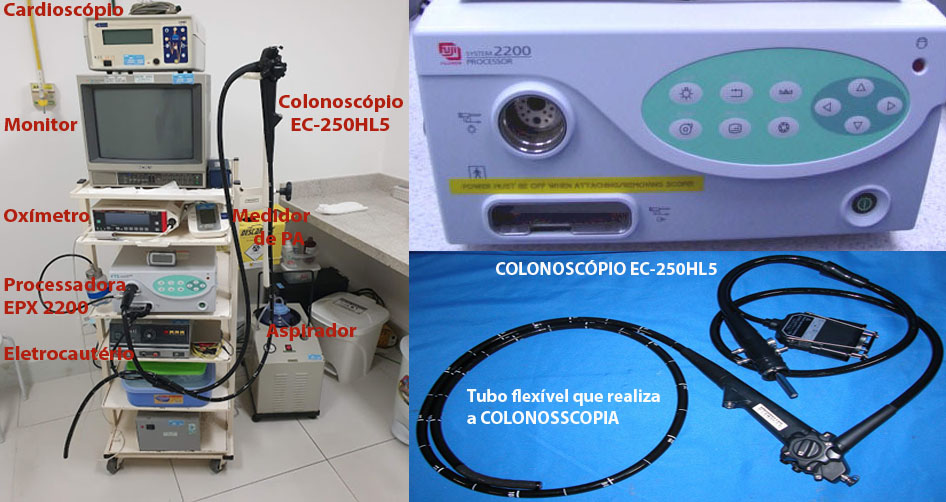
Este é o equipamento utilizado para a fazer a colonoscopia.
EQUIPAMENTO COMPLETO USADO PARA FAZER A COLONOSCOPIA
Sistema eletrônico de vídeo moderno da marca Fujinon® série 200 composto da processadora EPX-2200 110v NTSC, do colonoscópio EC-250HL com diâmetro de 13.0 mm, extensão de 168 cm e canal de biópsia de 3.2 mm. Fonte de luz que produz luminosidade transmitida através de fibras ópticas até a ponta distal do colonoscópio onde existe um sistema de microcâmera que capta a imagem e a envia ao monitor.
A colonoscopia é geralmente indicada nas seguintes circunstâncias:
1- Avaliação de alterações intestinais em exames de imagem: ultrassom ou tomografia ou ressonância.
2- Avaliação de sangramento intestinal.
a- Sangramento intestinal sem fezes (enterorragia) ou com fezes (hematoquezia).
b- Sangramento intestinal escuro (melena).
c- Presença de sangue oculto positivo nas fezes.
3- Anemia por deficiência de ferro (ferropriva) de causa desconhecida.
4- Prevenção e acompanhamento do câncer colorretal.
a- Prevenção em pessoas sem sintomas em idade de risco para o câncer colorretal.
b- Prevenção em pessoas com história familiar sugestiva de câncer colorretal hereditário (HNPCC ou Síndrome de Lynch).
c- Prevenção em pessoas com parentes de primeiro grau de pacientes com câncer colorretal.
d- Prevenção em pessoas que retiraram pólipos colorretais pré-cancerosos.
e- Prevenção em pessoas com Retocolite Ulcerativa ou Doença de Crohn.
f- Prevenção em mulheres com câncer de mama ou ovário ou útero.
g- Afastar outro câncer ou pólipo colorretal simultâneo antes do tratamento do existente.
h- Seguimento após o tratamento curativo de pólipo ou câncer colorretal.
6- Diagnóstico e acompanhamento da retocolite ulcerativa e doença de Crohn.
7- Diarreia clinicamente significativa de origem desconhecida.
8- Identificação pré-operatória ou intraoperatória de lesão não aparente na cirurgia.
9- Tratamento de lesões com sangramento ativo: ectasia vascular, ulceras, câncer, local de polipectomia, etc.
10- Retirada de corpo estranho.
11- Tratamento de pólipos colorretais (polipectomia ou mucosectomia).
12- Obstrução cólica: diagnóstica e descompressiva pré-operatória e no tratamento paliativo para o câncer colorretal.
13- Descompressão de megacólon não tóxico agudo, pseudo-obstrução aguda e volvo parcial do sigmoide.
14- Dilatação em estenose da Doença de Crohn e nas estenoses de anastomoses.
A colonoscopia pode ser indicada nas seguintes circunstâncias:
1- Dor abdominal associada ou não a alteração do hábito intestinal.
2- Diarreia aguda.
3- Câncer metastático de sítio primário desconhecido.
4- Sangramento do trato gastrointestinal alto ou melena de origem conhecida.
O termo “risco” é usado para definir a chance de uma pessoa sadia, exposta a determinados fatores, ambientais ou hereditários, desenvolver uma doença. Os fatores associados ao aumento do risco de se desenvolver uma doença são chamados fatores de risco.
RISCO MÉDIO – VEJA DETALHES⇒
A- Idade igual ou maior a 50 anos. Recentemente, a American Cancer Society (ACS) publicou novas diretrizes para abordagem da doença e anunciou que o rastreamento do câncer colorretal deve começar aos 45 anos para adultos com risco médio. Veja a revisão aqui!
RISCO INTERMEDIÁRIO – VEJA DETALHES⇒
História familiar de câncer colorretal, adenoma e pólipo serrilhado em seus parentes de primeiro grau (pais, filhos e irmãos).
RISCO ALTO – VEJA DETALHES⇒
A- Colonoscopia anterior com diagnóstico de pólipo (adenoma ou pólipo serrilhado) no intestino. ⇒
B- Quem já teve câncer colorretal. ⇒
C- Mulheres com câncer de mama, ovário ou útero.⇒
D- Portadores da Doença de Crohn e Retocolite Ulcerativa.⇒
A Contraindicação absoluta é para aqueles casos em que a colonoscopia é totalmente inadequada para o paciente desde que poderia causar grave consequência ou até mesmo ser fatal. Portanto, não é permitida em nenhuma circunstância. Por outro lado, uma contraindicação relativa é um em que há uma classificação de fator de risco e deve ser cauteloso. O médico decide em casos individuais, realizando a colonoscopia quando o benefício esperado for maior.
- Absolutas
- Não consentimento do paciente;
- Suspeita de perfuração intestinal;
- Peritonites;
- Megacolon tóxico.
- Relativas
- Doenças cardiorrespiratórias;
- Coagulopatias ou uso de anticoagulantes;
- Doença inflamatória orificial;
- Gravidez;
- Aneurisma abdominal grande;
- Esplenomegalia;
- Diverticulite aguda.
Exames laboratoriais necessários para a maioria é o hemograma completo e o coagulograma (avalia o risco de sangramento). Testes laboratoriais específicos para pacientes que sofram de disfunções endócrinas, renais e hepáticas significativas, ou que estejam fazendo uso de medicamentos que possam prejudicar essas funções. Outros exames dependerão das doenças existentes e da indicação do exame. Poderá ser necessária a realização do risco clínico/cirúrgico.
Informar a presença de doenças cardiovasculares, renais, hepáticas (do fígado) e respiratórias (asma ou bronquite), apneia do sono, entre outras, para que medidas específicas sejam tomadas.
Informar o uso de medicamentos em uso crônico ou eventual, reações adversas e alergias a medicamentos, para reduzir ou mesmo evitar complicações durante a colonoscopia.
Informar se teve sangramentos recentes de difícil controle para evitar sangramento no caso de se fazer procedimentos (polipectomia ou mucosectomia) durante a colonoscopia. Na suspeita de problemas na coagulação, uma avaliação laboratorial mais detalhada é recomendada com o hematologista.
Informar se já fez cirurgias intestinais porque algumas alteram a anatomia do trato intestinal e consequentemente alteram os achados do exame.
Informar se já fez colonoscopia e se não teve complicações. O conhecimento de complicações é importante para tomar medidas preventivas, e assim evitá-las. Levar os resultados anteriores para que o médico examinador saiba se você é portador de alguma alteração intestinal que mereça controle ou acompanhamento.
A maioria dos remédios deve ter seu uso continuado, principalmente antibióticos, anti-hipertensivos, remédios para o coração e para convulsão (epilepsia). No dia do exame devem ser tomados com pouca água.
Alguns remédios podem interferir com o preparo ou com os procedimentos do exame. Assim, no momento do agendamento e antes do exame, informe todos os medicamentos em uso (inclusive os considerados naturais).
Alguns anticoagulantes devem ser suspensos com dias de antecedência e outras medicações como hipoglicemiantes orais e insulina necessitam de ajustes. Siga rigorosamente as orientações que lhe foram dadas no momento da marcação de seu exame. Informe ao chegar para fazer a colonoscopia qualquer tipo de alergia ou reação que teve a alimentos, medicamentos, sedativos e anestésicos.
- Tome os remédios permitidos e de uso crônico na manhã do exame com pouca água.
- Se diabético, não tome a insulina ou o remédio (hipoglicemiante) no dia do exame.
- Se tomar ticlopidina ou clopidogrel, pare 7 dias antes, mas com a aprovação do seu médico.
- Se tomar rivaroxaban, dabigatran, apixaban pare 3 dias antes, mas com a aprovação do seu médico.
- Se tomar remédio com sulfato ferroso (tratamento da anemia por deficiência de ferro), pare 3 dias antes.
- Se tomar varfarina sódica comunicar ao responsável pela marcação do exame. Você não poderá fazer o exame usando esse medicamento.
- Compareça à Clínica para a colonoscopia 15 minutos antes do horário com apenas 01 acompanhante, sem esmalte, qualquer tipo de jóias (brincos, anéis, cordões, relógio, etc.) e traga uma camiseta de algodão (qualquer cor) fechada.
- Traga os exames recentes com hemograma e coagulograma (tempo de protrombina, RNI e tempo de tromboplastina parcial).
- Traga por escrito, em letra legível, os nomes das doenças (caso tenha) e dos remédios de uso crônico (caso faça use).
A colonoscopia é um procedimento ambulatorial, ou seja, não há necessidade de internar em hospital. Você faz todo o preparo em casa e chega com antecedência de 15 a 30 minutos à clínica, realiza a colonoscopia e recebe alta em 30 a 40 minutos, obedecendo alguns critérios de segurança.
Raramente, a colonoscopia exigi a internação em hospital para ser realizada. Mais de 95% das colonoscopias são realizadas em Clínicas. Mas, como todo procedimento, tem seus riscos, em alguns casos a internação em hospital é necessária. Como nas doenças crônicas graves do coração, pulmão, rim e fígado ou em uso de medicamentos anticoagulantes que não podem ser suspensos. Quando estes riscos são elevados, há indicação de fazer a colonoscopia em ambiente hospitalar. Também se faz necessário a internação em hospital para a retirada de uma grande lesão, quando o risco de complicações, perfuração do intestino ou sangramento, é maior.
Não, a sedação e analgesia consciente é realizada em todos que fazem a colonoscopia. O uso dos remédios faz você dormir, mas despertará quando chamado ou estimulado pelo toque. Nenhuma intervenção é necessária para manter a respiração e a função do coração é preservada. O oxigênio a 100% é usado para diminuir o risco da queda do nível de oxigênio no sangue. O objetivo principal da sedação é reduzir a ansiedade e o desconforto, melhorando a satisfação e tolerabilidade à colonoscopia, além de possibilitar ao colonoscopista um ambiente ideal para a análise adequada.
A aplicação de sedativos e analgésicos na colonoscopia melhoram as taxas de exames completos, a tolerância, a satisfação e a probabilidade de repetir o procedimento, e reduz a frequência de complicações relacionadas ao exame.
A sedação e analgesia é ato médico e o colonoscopista deve conhecer bem os medicamentos, os níveis de sedação, efeitos colaterais e tratar as complicações. A resposta à sedação e analgesia não é uniforme e, portanto, as medicações devem ser administradas em pequenas doses. A dose da medicação depende da ansiedade do paciente, idade (o risco de eventos adversos seria maior em idosos), medicamentos em uso (principalmente tranquilizantes e sedativos), abuso de drogas ou álcool e doenças (doença cardíaca ou pulmonar, doença neurológica ou convulsão e apneia do sono). A duração e grau de dificuldade do exame também influencia a dose. História de reações adversas ou alergia a procedimentos anteriores é sinal de alerta.
A doença renal crônica não influencia na escolha e dose da medicação mais comumente usada (propofol, fentanil ou midazolam).Na doença do fígado crônica a sedação com propofol e fentanil ou midazolam e fentanil é segura, com taxa de complicações semelhantes. O esquema de propofol e fentanil é mais eficaz com menor tempo de recuperação pós-exame.
Pacientes sedados com propofol de forma não contínua (bolus) é mais segura. A dose usada é menor, a frequência de queda da oxigenação do sangue também é menor e o despertar é mais precoce quando comparado à infusão contínua.
Jejum: em pacientes de baixo risco para broncoaspiração o jejum de 6 horas para alimentos sólidos e de 2 horas para líquidos límpidos sem resíduos são suficientes para promover as colonoscopias com segurança e qualidade.
Após a conclusão da colonoscopia, devido a sedação e analgesia intravenosa, os pacientes necessitam de observação e monitoramento até que se recuperem dos efeitos dos sedativos. A decisão de alta é tomada com base nos níveis de consciência, pressão arterial e frequência cardíaca, oxigenação e dor/desconforto, que devem ser avaliados em intervalos regulares e registrados até estas medidas retornarem aos valores basais. Critérios padronizados são usados para avaliar a recuperação da sedação (ESCALA DE ALDRETE-KROULIK). Todos os pacientes devem receber instruções verbais e escritas, descrevendo dieta, atividades, medicações e acompanhamento de avaliações a serem seguidas após o procedimento.Um número de telefone de contato com disponibilidade de 24 horas/dia, de uma pessoa responsável pelo serviço de endoscopia.
A sedação e analgesia consciente é realizada em todos que fazem a colonoscopia. É o sono induzido por drogas, mas despertará quando chamado ou estimulado pelo toque.
Respeitando critérios de segurança e as normas da legislação Brasileira (SS-169/96, CFM 1.409/94 e SS-SP 2/2006) é obrigatória a presença de um acompanhante até o seu retorno à sua residência. É proibido dirigir e tomar decisões importantes nas 12 horas seguintes ao exame, pois, devido aos medicamentos usados, você pode se manter sonolento e com retardo dos reflexos.
É obrigatório que o paciente com idade inferior a dezoito anos e não emancipado ou que tenha sido considerado legalmente incapaz esteja acompanhado pelo responsável legal.
- Após a colonoscopia o paciente é deixado na mesa de exame até a saturação de O2 no ar ambiente for mantida acima de 92%.
- O paciente é transferido para a sala de recuperação.
- Na sala de recuperação é monitorado com a oximetria de pulso.
- Checa-se a ESCALA DE ALDRETE-KROULIK a cada 15 minutos.
- Quando a saturação de O2 cair, no ar ambiente, abaixo de 92% a oxigenoterapia é reiniciada a 2 l/min.
- Alta do SED quando alcança 10 na ESCALA DE ALDRETE-KROULIK: movimenta os 4 membros; respira profundamente e tosse; PA normal ou 20% ≤ PA pré-exame; totalmente desperto e oximetria ≥ 92% no ar ambiente. Geralmente 30 a 45 minutos após o exame. Sempre com a autorização do médico. Sempre acompanhado.
- O paciente e o acompanhante são orientados como descrito nos itens 8, 9 e 10 e presentes na capa de laudo de exames.
- Biópsia: coleta de material para análise pelo médico patologista.
- Caso o material coletado em frasco com formol tenha ficado na Clínica EndoColono, um segundo laudo estará a sua disposição em aproximadamente 10 dias. Para saber se o resultado está disponível, favor telefonar para a Clínica.
- Caso o material coletado em frasco com formol esteja em seu poder, você o entregará ao laboratório de anatomia patológica de sua escolha, tendo o cuidado de verificar quando o resultado estará disponível. Os frascos poderão ser guardados por tempo indeterminado. O resultado do exame histopatológico das biópsias deve ser anexado ao laudo do exame endoscópico, e ambos devem ser entregues ao seu médico.
- Orientações após a colonoscopia.
- O Sr.(a) foi submetido(a) a colonoscopia sob analgesia venosa sem contratempos.
- Poderá alimentar após a alta da clínica, mas dê preferência a alimentos de fácil digestão.
- Procure ficar em repouso até o dia seguinte ao exame, evitando esforços e atividades perigosas ou que exijam concentração. Exemplo: costurar em máquinas e cortar com serras ou facas. D. Não dirigir até o dia seguinte ao exame. Não quebre esta regra em hipótese nenhuma.
- Não tome nenhuma decisão importante até o dia seguinte ao exame.
- Não use bebidas alcoólicas até o dia seguinte ao exame.
- Mulheres amamentando devem solicitar orientação apropriada e específica.
- Sonolência: em função dos efeitos da medicação para a realização da colonoscopia. Apenas descanse.
- Cólica abdominal: devido à injeção de ar durante o exame e melhoram à medida que forem eliminados. Pode tomar 60 gotas de Simeticona e repetir a cada 6 horas e se necessário tome também um comprimido de Butilbrometo de Escopolamina + Dipirona Sódica e pode repetir a cada 6 horas (proibido para alérgicos a dipirona).
- Náuseas e vômitos: poderão o ocorrer em função dos efeitos da medicação para a realização da colonoscopia. Fique em repouso por mais tempo. Pode tomar um comprimido de metoclopramida ou Dimenidrinato 50 mg + cloridrato de piridoxina 10 mg.
- Queimação temporária na veia onde foi injetada a medicação (flebite química)
- Dor abdominal forte ou sangramento intestinal não são comuns e deverão ser notificados.
Isenção de responsabilidade
As informações contidas neste artigo são apenas para fins educacionais e não devem ser usadas para diagnóstico ou para orientar o tratamento sem o parecer de um profissional de saúde. Qualquer leitor que está preocupado com sua saúde deve entrar em contato com um médico para aconselhamento.